第五节 创伤性动静脉瘘
动脉与伴行静脉同时受伤,使动脉与静脉交通,高压的动脉血直接流入静脉,形成循环短路,称为创伤性动静脉瘘。大多为穿透性损伤,如枪伤、刺伤等,少数也可由挫伤或医源性损伤引起。以下肢多见。
一、病理与病理生理
创伤性动静脉之间形成的瘘口,有洞口型、管状型和囊瘤型三种类型(图2-123)。受伤动、静脉紧密粘连,通过瘘而直接交通者谓洞口型;在动、静脉之间形成一个管道者为管状型;在瘘口部位伴有创伤性动脉瘤者称囊瘤型。
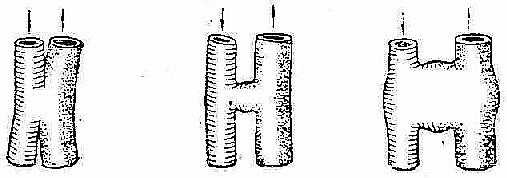
洞口型 管状型囊瘤型
图2-123 创伤性动静脉瘘的类型
动静脉瘘可在受伤后立即出现,但大多在堵住动、静脉裂口的血块溶解后才出现。动脉血直接经瘘口流入静脉,静脉血流量明显增加,静脉压也明显增高,静脉逐渐扩张,静脉内膜增厚,纤维组织增生,形成动脉壁样改变,静脉高压,致深静脉回流困难,则浅静脉出现扩张,以增加肢体远侧血液回流。静脉高压及扩张,同时致瓣膜功能不全,进而交通支静脉也出现扩张及瓣膜功能不全,血液发生返流,更加重了浅静脉曲张。瘘近端动脉呈进行性扩张和伸长,动脉壁初期增厚,后期发生退行性改变,平滑肌纤维萎缩,弹力纤维减少,管壁变薄。远侧动脉因血流量减少而缩小,远侧肢体出现供血不足。动静脉瘘促使大量侧支循环形成,静脉侧支循环比动脉更多,浅表静脉广泛曲张。动脉血经瘘口直接流入静脉,回心血量增多,使心脏负荷加重,可出现心率加快、心脏扩大,甚至心力衰竭。动静脉瘘愈接近心脏,瘘口愈大,则心脏负荷愈重,早期即可出现心力衰竭。
二、诊断
患者均有明确受伤史,分析受伤时患者的体位和伤道的位置,可初步判断受伤的血管。伤肢远端有缺血表现,并出现肿胀和浅静脉曲张。受伤部位皮肤温度增高,有连续性隆隆样杂音和震颤,在收缩期增强。囊瘤型动静脉瘘,局部可扪及搏动性肿块。压迫瘘口或近端动脉,杂音及震颤可消失。瘘口附近明显浅静脉曲张,皮温增高,瘘口远端肢体发凉,动脉搏动减弱或消失。若瘘口较大或瘘口邻近心脏,常有心率增快、心脏扩大,脉压增宽和心力衰竭。手指压迫阻断瘘口后,可见心率减慢、脉压增加、称为Branham征阳性。
只要提高警惕,注意创伤史,一般诊断并不困难。瘘口附近静脉压及静脉血氧含量均有明显增高,有助于诊断。动脉造影时静脉立即显影,不但可以明确诊断,而且能了解瘘口的部位、病理类型及周围血管的病变情况,对手术方式的选择,也有重要价值,一般术前应常规检查。
三、治疗
(一)手术时机
创伤性动静脉瘘难以自行闭合,明确诊断后,都应尽早手术治疗,以免出现全身和局部循环障碍。若患者已有心力衰竭,术前应积极采取内科治疗,待好转后再手术。既往,多数学者主张等待测支循环建立,一般3~6个月后,再进行手术。因手术主要采用四头结扎和瘘的单纯切除术。近年来,由于血管外科的迅速发展,一般学者都主张早期手术。在受伤后即确诊为动静脉瘘者,可立即进行扩创、瘘切除及血管重建术。若伤后已5~7天,局部炎性水肿,血管壁脆弱,手术困难,且易并发感染,只要没有继发性出血与远段肢体濒将发生缺血坏死,应等待1~2月,待炎性水肿消退后,再进行手术。一般在受伤后1~2个月以上者,应及时进行手术。
(二)手术方法
1.闭合性手术
(1)动脉结扎术 结扎瘘口近侧的主干动脉,可能导致远侧肢体血液供应障碍,甚至发生缺血坏死,只有在并发心力衰竭、心内膜炎对手术耐受性很差的情况下应用。
(2)四头结扎术(动、静脉上、下端结扎术) 结扎瘘口上、下的动、静脉,适用于肘或膝以下的分支动静脉瘘。
2.血管重建术
(1)瘘口修补术 切开动脉或静脉,在管腔内修补瘘口后,缝合动脉或静脉。手术简便,但缝线留于血管腔内,易致血栓形成。
(2)瘘口切除血管重建术 瘘口切除后,动、静脉分别对端吻合,或行血管移植术。手术比较彻底,效果良好
| 上一页:第四节 创伤性动脉瘤 |
| 当前页:第五节 创伤性动静脉瘘 |