四、重要器官的动脉粥样硬化
(一)主动脉粥样硬化
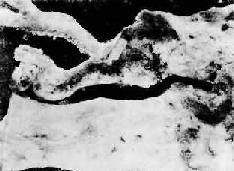
病变多发生于主动脉后壁和其分支开口处。腹主动脉病变最严重,其次是降主动脉和主动脉弓,再次是升主动脉(图8-8)。病变严重者,斑块破裂,形成粥瘤性溃疡,其表面可有附壁血栓形成。有的病例因中膜SMC萎缩,弹力板断裂,局部管壁变薄弱,在血压的作用下管壁向外膨出而形成主动脉瘤。这种动脉瘤主要见于腹主动脉。偶见动脉瘤破裂,发生致命性大出血。有时可发生夹层动脉瘤。有的病例主动脉根部内膜病变严重,累及主动脉瓣,使瓣膜增厚、变硬,甚至钙化,形成主动脉瓣膜病。
 动脉粥样硬化"/>
动脉粥样硬化"/>
图8-8 主动脉粥样硬化
在主动脉内膜面上见隆起的粥样斑块并有溃疡形成
(二)冠状动脉粥样硬化
详见本章第十节。
(三)脑动脉粥样硬化
脑动脉粥样硬化发生较迟,一般在40岁以后才出现斑块。病变以Willis环和大脑中动脉最显著(图8-9)。据近年来报道,颈内动脉起始部及颅内部的粥样硬化病变相当常见,可有不同程度的管腔狭窄、斑块内出血、溃疡及附壁血栓形成。
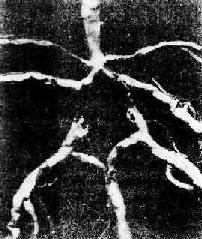
图8-9 脑底动脉Willis环及其分支粥样硬化
本病时由于脑动脉管腔狭窄,脑组织因长期供血不足而发生萎缩。大脑皮质变薄,脑回变窄,脑沟变宽、加深,重量减轻。严重者常有智力减退,甚至痴呆。
严重的脑动脉粥样硬化使管腔高度狭窄,常继发血栓形成而导致管腔阻塞,脑组织缺血而发生梗死(脑软化)。脑软化多见于颞叶、内囊、尾状核、豆状核和丘脑等部位。镜检下,脑软化灶早期,组织变疏松,神经细胞变性、坏死,数量减少,周围有少量炎性细胞浸润。由小胶质细胞转变来的巨噬细胞摄取坏死组织崩解产生的脂质,使胞体增大,胞浆呈泡沫状。小软化灶可被吸收,由胶质细胞增生修复。较大的软化灶周围由增生的胶质纤维和胶原纤维围绕,坏死组织液化吸收形成囊腔。严重脑梗死可引起病人失语、偏瘫,甚至死亡。发生在延髓的软化灶可引起呼吸、循环中枢麻痹。脑动脉粥样硬化病变可形成小动脉瘤,当血压突然升高时可破裂出血。
(四)肾动脉粥样硬化
据统计,80%肾动脉粥样硬化性狭窄见于肾动脉开口处或主干近侧端,多为偏心的纤维斑块。严重者可导致肾动脉高度狭窄,甚或因并发血栓形成而完全阻塞。前者引起肾血管性高血压,后者引起受累动脉供血区域的梗死,梗死灶机化后形成较大块的凹陷瘢痕。多个瘢痕使肾缩小,称为动脉粥样硬化性固缩肾。
(五)四肢动脉粥样硬化
下肢动脉粥样硬化较上肢为常见,且较严重。股浅动脉在内收肌腱裂孔水平处最常发生阻塞,可能是由于动脉在该处易受大内收肌硬的腱弓反复机械作用所致。四肢动脉吻合支较丰富,较小的动脉管腔逐渐狭窄以至闭塞时,一般不发生严重后果。当较大动脉管腔明显狭窄时,可因肢体缺血在行走时出现跛行症状。当动脉管腔严重狭窄,继发血栓形成而侧支循环又不能代偿时,可发生供血局部的缺血性坏死(梗死),甚至发展为坏疽(图8-10)。
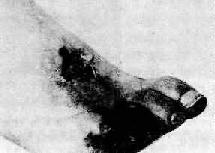
图8-10 右足趾坏疽
| 上一页:三、病理变化 |
| 当前页:四、重要器官的动脉粥样硬化 |
| 下一页:第二节 高血压 |