二、病毒性疾病
引起中枢神经系统病毒性疾病的病毒种类繁多,病变可累及软脑膜、脑、脊髓,其中脑脊髓疾病常伴有脑膜反应,故脑脊液中亦可有多少不等的炎性细胞。中枢神经系统病毒性疾病发病前,临床上可有原发感染的前驱症状,如脊髓灰质炎时的非特异性胃肠炎;有的前驱症状不明显,如多灶性白质脑病。
【基本病变】
中枢神经系统病毒性疾病有以下几种基本变化:
(1)炎性细胞浸润:以淋巴细胞,巨噬细胞,浆细胞为主,常环绕血管形成血管套(图16-13)。
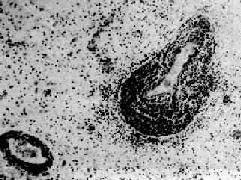
图16-13 血管套
血管周围有炎性细胞环绕
(2)胶质结节形成:这是病毒性脑炎的特征性病变之一。由小胶质细胞和(或)星形胶质细胞增生所致(图16-14)。
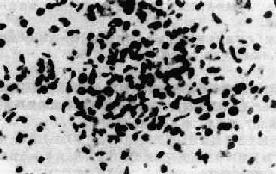
图16-14 胶质结节
局部小胶质细胞增生形成胶质结节
(3)包含体形成:多位于神经细胞核中,呈圆形,嗜酸性染色,周围有空晕,核仁被挤向一侧(如单纯疱疹病毒包含体);有的位于胞浆中(如狂犬病Negri小体)。在各种包含体中只有Negri小体具有确诊意义。除神经元外,有些病毒(如进行性多灶性白质脑病的乳多泡病毒)可在少突胶质细胞核中形成包含体。
(4)病变的定位:某种病毒对特定的神经元有一定的亲和性,故病变的定位在中枢神经系统病毒性疾病中是一种较突出的现象,如脊髓灰质炎病毒之与脊髓前角神经元,狂犬病病毒之与海马回神经元,单纯疱疹病毒之与颞叶神经元等。定位的机制不明,可能与细胞表面受体有关。
中枢神经系统病毒感染可借血和(或)脑脊液中抗体、病变组织中病毒颗粒(电镜观察)、特异性病毒抗原(免疫组化法)以及病毒核酸片断(原位分子杂交及多聚酶链反应等)的检出予以确诊。
在中枢神经系统病毒性疾病中最主要的举例如下:
(一)疱疹病毒感染
此病毒为DNA病毒,其中能经起中枢神经系统感染者至少有四种:①单纯疱疹病毒(HSV),②带状疱疹病毒,③EB病毒,④巨细胞病毒,其中以单纯疱疹病毒感染最为多见。
单纯疱疹病毒脑炎是欧美常见的散发性脑炎,可见于新生儿(HSVⅡ型)或见于儿童和青年(HSVⅠ型)。发生在成人中的急性坏死性脑炎病情凶险,死亡率为30%~70%。病变多累及一侧或双侧颞叶或额叶下部,早期病变以坏死性脉管炎和局限性坏死较为突出。进而坏死、出血严重,邻近的脑膜和脑组织炎症反应明显,分别表现为弥漫性淋巴细胞性脑膜炎和血管套形成,胞核中包含体见于神经元及胶质细胞(少突胶质细胞、星形胶质细胞)。存活患者因颞叶损害常引起明显的记忆力丧失,导致严重的痴呆。
(二)肠原病毒感染
最重要的肠原病毒为脊髓灰质炎病毒,柯萨奇(Coxackie)病毒及ECHO病毒,它们都是小型RNA病毒,可引起淋巴细胞性脑膜炎及瘫痪性疾病。后者如脊髓前角灰质炎,多为脊髓灰质炎病毒所致,也可由其他病毒引起。近年来由于积极开展脊髓灰质炎病毒免疫预防,柯萨奇病毒成为此病之常见病因。
脊髓灰质炎(poliomyelitis)又称脊髓前角灰质炎,临床上常伴有肢体瘫痪,故又有小儿麻痹症之称。本病是脊髓灰质炎病毒所引起的散发性或流行性传染病,患者多为儿童。
【病因及传染途径】
脊髓灰质炎病毒有3种亚型,3型间并无交叉免疫。其中Ⅰ型是麻痹性脊髓灰质炎常见病因。此病毒存在于患者的粪便和鼻咽分泌物中,主要经消化道传染,少数也可借飞沫经呼吸道传染。
病毒由消化道侵入机体后,在粘膜上皮内繁殖,然后入血产生暂时性的病毒血症。在机体免疫功能低下时,病毒可侵入中枢神经系统,最后到达靶细胞(运动神经元,特别是脊髓前角运动细胞)。人体感染后,绝大多数表现为隐性感染,少数显性感染病例按其受侵及病变程度之不同,可有3种表现:①轻型:暂时性病毒血症阶段,中枢神经系统未受累,临床上仅有头痛,发热及咽部和肠道症状;②非麻痹型:病毒到达中枢神经系统但仅引起轻微病变,如颈背部肌肉强直,脑脊液中细胞及蛋白质增加(反应性脑脊膜炎),无瘫痪征象;③麻痹型:病毒损害运动性神经元,以脊髓前角运动神经元受损最严重,引起下运动神经元的瘫痪。以上3型中以麻痹型最少见,仅占显性感染的0.1%~1%。
【病理变化】
1.病变的定位分布脊髓运动神经元受累最重,以脊髓颈、腰膨大为甚,其次为大脑前中央回的锥体细胞。除脊髓外,依次而上,病变愈上愈轻:延髓、脑桥、中脑、小脑、下视丘、视丘和苍白球的运动神经元。大脑皮质除前中央回外,很少受累,脊髓后角感觉神经元偶尔也可被累及,但病变轻微。
2.组织变化脊膜显示广泛的充血和炎性细胞浸润,以淋巴细胞和浆细胞为主,有时也可见中性粒细胞;脊髓前角充血、水肿明显,运动神经元有不同程度的变性和坏死(中央性Nissl小体溶解,核浓缩、溶解,鬼影细胞出现,大量神经元脱失)伴淋巴细胞、巨噬细胞、中性粒细胞浸润和小胶质细胞增生。病变晚期噬神经细胞现象突出,并有多量泡沫细胞形成和星形胶质细胞增生,形成胶质瘢痕(图16-15)。
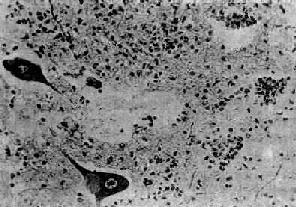
图16-15 脊髓灰质炎
脊髓前角内运动神经细胞变性坏死及消失,胶质细胞增生,并有粒细胞浸润
3.肉眼观脊髓充血明显,脊髓前角充血,病变严重者可显示出血和坏死。晚期,前角萎缩,前根(运动神经根)萎缩、变细。瘫痪的肌肉明显萎缩,肌纤维小,其间为脂肪组织和结缔组织所填充。
【临床病理联系】
由于病变部位和严重程度的不同,临床表现各异。神经元损害须达到一定程度才会出现瘫痪症状,本病以脊髓腰膨大的病变最为严重,瘫痪常发生在下肢;其次为颈膨大,引起上肢瘫痪。脑干的运动神经核受累,可引起颅神经麻痹,如面神经麻痹(Ⅶ,对),软腭瘫痪(Ⅸ,对),声音嘶哑(Ⅹ,对),吞咽困难(Ⅻ,对)等。延髓网状结构受累可引起呼吸、血管运动中枢障碍,导致中枢性呼吸衰竭和循环衰竭而致死。
一般病例发病后1~2周即进入临床恢复期,瘫痪肢体开始有不同程度的恢复。未能完全恢复者,患者肌肉逐渐萎缩,成为后遗症。
(三)虫媒病毒感染
目前已知的虫媒病毒有数百种之多,均为RNA病毒,其中能引起较严重疾病者有十余种。在我国常见的是由蚊传播的乙型脑炎和蜱传播的森林脑炎。
流行性乙型脑炎(epidemic encephalitis B)是乙型脑炎病毒感染所致的急性传染病,多在夏季流行,儿童发病率明显高于成人,尤以10岁以下儿童为多,约占乙型脑炎的50%~70%。乙型脑炎之称在于与冬季发生的昏睡性甲型脑炎相区别,后者自1925年后已无流行,仅有散发病例出现。
【病因及传染途径】
乙型脑炎病毒为RNA病毒,其传播媒介为蚊(在我国主要为三节吻库蚊)和长期贮存宿主。在自然界,其循环规律为:动物-蚊-动物,在牛、马、猪等家畜中隐性感染率甚高,一般仅出现病毒血症,成为人类疾病的传染源和贮存宿主。带病毒的蚊叮人吸血时,病毒可侵入人体,先在局部血管内皮细胞及全身单核吞噬细胞系统中繁殖,然后入血引起短暂性病毒血症。病毒能否进入中枢神经系统,取决于机体免疫反应和血脑屏障碍功能状态。凡免疫能力强,血脑屏障碍功能正常者,病毒不能进入脑组织致病,故成为隐性感染,多见于成人。在免疫功能低下,血脑屏障功能不健全者,病毒可侵入中枢神经系统而致病,由于受染细胞表面有膜抗原存在,从而激发体液免疫与细胞免疫,导致损伤和病变的发生。
【病变】
本病病变广泛累及整个中枢神经系统灰质,但以大脑皮质及基底核、视丘最为严重,小脑皮质、延髓及脑桥次之,脊髓病变最轻,常仅限于颈段脊髓。
肉眼观,脑膜充血,脑水肿明显,脑回宽,脑沟狭;切面上在皮质:深层、基底核、视丘等部位可见粟粒大小的软化灶,其境界清楚,弥漫分布或聚集成群。
镜下,可出现以下病变:
1)血管变化和炎症反应血管高度扩张充血,可发生明显的淤滞,血管周围间隙增宽,脑组织水肿,有时可见环状出血。灶性炎性细胞浸润多以变性和坏死的神经元为中心,或围绕血管周围间隙形成血管套(图16-13)。浸润的炎性细胞以淋巴细胞、单核细胞和浆细胞为主,仅在早期有为数不多的中性粒细胞。
2)神经细胞变性、坏死病毒在神经细胞内增殖,导致细胞的损伤,表现为细胞肿胀,Nissl小体消失,胞浆内空泡形成,核偏位等。病变严重者神经细胞可发生核浓缩、溶解、消失,为增生的少突胶质细胞所环绕,出现卫星现象。此外,噬神经细胞现象也很常见。
3)软化灶形成灶性神经组织的坏死、液化,形成镂空筛网状软化灶,对本病的诊断具有一定的特征性。病灶呈圆形或卵圆形,边界清楚(图16-16),分布广泛,除大脑(顶叶、额叶、海马回)皮质灰、白质交界处外,丘脑、中脑等处也颇常见。关于软化灶发生的机制至今尚未能肯定,除病毒或免疫反应对神经组织可能造成的损害外,病灶的局灶性分布提示,局部循环障碍(淤滞或小血管中透明血栓形成)可能也是造成软化灶的一个因素。
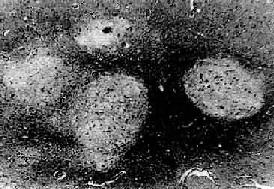
图16-16 流行性乙型脑炎
脑组织内有多发性镂空软化灶
4)胶质细胞增生小胶质细胞增生明显,形成小胶质细胞结节(图16-14),后者多位于小血管或坏死的神经细胞附近。少突胶质细胞的增生也很明显。星形胶质细胞增生和胶质瘢痕形成,在亚急性或慢性病例中较为多见。
【临床病理联系】
本病病变分布广泛,神经细胞广泛受累,患者常出现嗜睡、昏迷以及颅神经核受损所致的颅神经麻痹症状。由于脑内血管扩张充血,血流淤滞、血管内皮细胞受损,致血管通透性增高而引起脑水肿和颅内压升高,病人常出现头痛、呕吐。严重的颅内压增高可引起脑疝,其中小脑扁桃体疝可致延髓呼吸中枢受压而致死。由于脑膜有不同程度的反应性炎症,临床上有脑膜刺激症状和脑脊液中细胞数增多的现象。
本病患者经过治疗,大多数在急性期后可痊愈,脑部病变逐渐消失。病变较重者,可出现痴呆、语言障碍、肢体瘫痪及颅神经麻痹引起的吞咽困难、中枢神经性面瘫、眼球运动障碍等,这此表现经数月之后多能恢复正常。少数病例病变不能完全恢复而留下后遗症。
(四)狂犬病
狂犬病(rabies)是狂犬病毒引起的传染病。狂犬病的流行于犬、猫等(狼、蝙蝠等亦可感染),成为狂犬病毒的贮存宿主。人被病犬(或病猫等)咬伤,唾液中的病毒经伤口侵入人体,沿周围神经(主要是感觉神经)至背根节经脊髓入脑而致病。
狂犬病的潜伏期随伤口的部位而异,如面部咬伤者潜伏期较下肢被咬伤者要短得多。本病临床表现为创口疼痛、头痛、发热、不安、怕风,饮水时反射性咽喉痉挛,故有恐水病之称。后期可出现昏迷、呼吸衰竭。
【病理变化】
脑和脊髓充血明显,病变一般在神经根节、脑干下端、下丘脑等部位最为显著。镜下,可见弥漫性急性脑脊髓炎变化,有不同程度的神经元损害,从变性到坏死及神经细胞被吞噬;血管周围有淋巴细胞、浆细胞浸润,形成血管套。神经细胞内出现特征性的Negri小体具有病理诊断意义。该小体是神经细胞浆内的包含体,呈圆形或椭圆形,边界清楚,体积大,呈嗜酸性着色,多见于海马锥体细胞、小脑Purkinje细胞和大脑锥体细胞。每一神经细胞胞浆中小体的数目从一个到数个不等(图16-17)。炎症病变严重的部位,Negri小体数目往往不多。
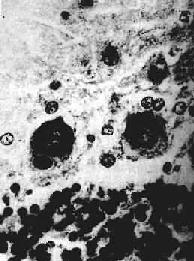
图16-17 狂犬病
神经细胞胞浆中Negri小体
Negri小体含有病毒核壳体(核酸与蛋白质外膜组成),可用免疫组化加以显示,但电镜下看不到病毒颗粒。由于中枢神经系统中的病毒可沿周围神经离心性播散而侵入其他组织,故用免疫组化染色法可从皮肤活检或角膜细胞中检出Negri小体。当患者疑为疯狗咬伤时,应保留该狗数天,处死后检查其脑部,寻找Negri小体以帮助确诊。
(五)人类免疫缺陷病毒感染
人类免疫缺陷病毒(human immunodeficiency virus,HIV)除选择性地破坏CD4+T细胞外,中枢神经系统也是HIV的靶器官,约有70%AIDS患者出现中枢神经系统症状。与AIDS相关的神经系统病变有下列数种:
1.病毒性脑膜炎 本病变出现在HIV感染的早期,可无临床症状,或症状可自行缓解,表现为蛛网膜淋巴细胞和巨噬细胞浸润,脑脊液中单个核细胞数目增加,并出现HIV特异抗体。目前认为中枢神经系统的HIV感染是由受病毒感染的血源性巨噬细胞带入所致,因此感染早期的病毒性脑膜炎为HIV日后引起中枢神经系统病变创造了条件。
2.周围神经病变病变主要表现为脱髓鞘,严重时可伴有轴索的破坏,导致感觉和(或)运动障碍。临床表现可为自限性Guillian-Barre综合征,颅神经或周围神经炎;如累及背根神经节,可引起共济失调。约有90%处于潜伏期的HIV感染者可以周围神经损害为其唯一表现。
3.空泡性脊髓病(vacuolar myelopathy)病变主要累及脊髓后索和侧索。可见局部髓鞘肿胀,出现空泡、脱髓鞘伴巨噬细胞浸润和反应性星形胶质细胞增生。偶见多核巨细胞。患者可呈现进行性下肢瘫痪,感觉性共济失调和大小便失禁。约有20%~30%的AIDS尸检病例可检出此病变。
4.亚急性脑炎 亚急性脑炎是AIDS的主要中枢神经系统病变,约有30%的AIDS尸检病例可检出此病变。病变主要累及大脑和小脑的白质,以及深部皮质。在程度不等的脱髓鞘病灶中可见巨噬细胞浸润,多核巨细胞形成(图16-18),在某些多核巨细胞胞浆中可检出HIV病毒颗粒或病毒蛋白(如P24)。淋巴细胞浸润程度较轻,主要在血管周围,且多为CD8+T细胞。此外还可有反应性星形胶质细胞增生,神经元也有一定程度的缺失。临床上可出现进行性精神和行为异常,精神淡漠,共济失调,震颤,终致出现AIDS痴呆综合征。然而痴呆的确切发病机制尚待阐明。
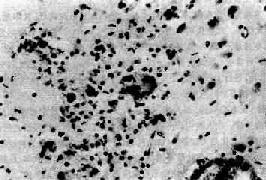
图16-18 AIDS亚急性脑炎
示病灶内形成的不典型多核巨细胞
中枢神经系统的常见机会感染为:巨细胞病毒、带状疱疹病毒、单纯疱疹病毒脑炎,进行性多灶性白质脑病,隐球菌和弓形虫感染等。
(六)慢病毒感染
大多数慢病毒感染疾病均发生在中枢神经系统,其临床特点为潜伏期长(数月至数十年不等),起病缓慢,呈进行性、致死性发展。这类疾病有十余种,发生在人类者有4种。
1.亚急性硬化性全脑炎本病是中枢神经系统持续性麻疹病毒感染所致,患者多为儿童和青少年(4~20岁),有麻疹病史,临床表现为精神和运动障碍、肌阵挛、抽搐,最后出现痴呆和去皮质强直。
病理变化:肉眼观,脑质地较坚硬,部分区域呈颗粒状。镜下,神经细胞被吞噬,血管周围单核细胞浸润;星形胶质细胞增生,神经元和少突胶质细胞核内包含体形成;电镜下可见包含体内有类似麻疹病毒的颗粒。
脑组织中持续存在病毒颗粒可能与宿主T细胞抑制有关,也可能由于病毒本身M蛋白的缺乏,致病毒的装配、释放发生障碍,使感染持续存在。M蛋白缺乏的原因至今尚不明了。同于麻疹疫苗的广泛使用,因缺陷麻疹病毒引起的本病已极为少见。
2.进行性多灶性白质脑病本病是一种乳多泡病毒所致之机会性中枢神经系统感染,见于晚期造血系统恶性肿瘤,应用免疫抑制剂、免疫缺陷病(AIDS)和慢性消耗性疾病(结核病、结节病、类风湿性关节炎)等患者。临床上,本病往往出现在上述各类疾病后数月或数年,患者多为中年人,但也可见于儿童。
本病病变的特点是脑白质中不对称分布的多发性不规则形灰色透明凹陷病灶,质地软,严重者病灶可融合,甚至呈囊性变。镜下可见大小不一的脱髓鞘病灶,其中有多少不一的泡沫细胞。特异性变化包括:①少突胶质细胞的异常是本病有诊断意义的变化,表现为核大而深染,其中有紫色或嗜伊红色包含体。电镜下可见核内有多量乳多泡病毒样颗粒,②星形胶质细胞大而奇异,多核浓染。与本病有关之乳多泡病毒为JC、BK和SV40病毒。由于约65%正常人血清中可检出其特异性抗体,本病的发生究竟是陈旧感染复燃,还是易感宿主被感染尚未阐明。
3.海绵状脑病本病为一组疾病,其共同特点是脑灰质疏松呈海绵状,其中亚急性海绵状脑病和Kuru病可见于人类和灵长类。此类疾病的病原体为小分子量(60000)的糖蛋白称为Prion(Pr)。Pr是正常神经元的膜蛋白,本身并不致病。如其结构发生一个氨基酸的变异,形成Pr5C则不能被蛋白酶完全降解,形成Pr27-30。后者形成类淀粉蓄积于神经元胞体内,造成神经元死亡。Pr27-30感染(接种)于另一个体可起模板作用,进行大量复制,造成疾病蔓延。Kuru病仅发生在大洋洲巴布亚新几内亚,由于食人尸脑而传播。革除陋习后此病几乎已绝迹。
亚急性海绵状脑病 又名Creutsfield-Jacob disease(CJD)病,是少见的世界性散发疾病,表现为进行性痴呆。预后差,无有效治疗。在人类中其传播途径尚不清楚,经角膜移植所致之医源性感染的病例已有报道。本病最突出的病理变化是大脑各叶(以额叶、颞叶为甚)均有极明显的神经细胞脱失,伴星形细胞高度增生,而无炎症反应。脑皮质疏松呈海绵状,白质大多正常。有时纹状体、丘脑、小脑表层等处亦可发生类似变化。电镜下可见海棉空隙乃神经元和胶质细胞突起中的空泡形成。
| 上一页:一、细菌性疾病 |
| 当前页:二、病毒性疾病 |
| 下一页:第三节 缺氧与脑血管病变 |